Facteurs qui influencent la santé mentale
Dans cette page :
Une multitude de facteurs influencent la santé mentale
La santé mentale et les troubles mentaux courants sont influencés par de multiples facteurs qui interagissent entre eux, tout au long de la vie1–3. Ils sont souvent nommés « déterminants ».
Les déterminants dits biologiques (p. ex. : hormones, âge, chimie cérébrale) et génétiques (variations, mutations ou traits héréditaires) peuvent être influencés par des déterminants dits « sociaux ». Par exemple, des conditions sociales défavorables peuvent causer du stress et des réponses psychologiques et physiologiques, qui, à leur tour, augmentent le risque de certains troubles mentaux4. L'exposition à diverses toxines et pathogènes susceptibles d'influencer la santé mentale peut également dépendre de déterminants sociaux4 (p. ex : l'exposition à des substances chimiques nocives en milieu industriel, le fait d'habiter un logement insalubre, etc.).
Ainsi, en promotion de la santé mentale et la prévention des troubles mentaux on s'intéresse particulièrement aux déterminants sociaux. Afin de mieux saisir leurs interactions, nous proposons ici d'utiliser trois catégories de facteurs5–9 :
- Les facteurs structuraux (le contexte global et les systèmes) comme le type d'économie, les politiques publiques, les inégalités sociales, l'accès au logement, la sécurité, la migration forcée, la discrimination et la stigmatisation (relatives à la santé mentale, à l'origine ethnoculturelle, à l'appartenance à la communauté LGBTQA2+, au statut socioéconomique, à la situation de handicap), etc.
- Les facteurs associés aux milieux de vie (les milieux familial, d'enseignement, de travail, communautaire et de voisinage) comme la qualité du logement, les types d’attachement parents-enfants, la qualité des relations interpersonnelle, le sentiment d'appartenance à l'école, le degré de pouvoir décisionnel au travail, la participation à des activités sociales, communautaires ou politiques, etc.
- Les caractéristiques individuelles comme l'état de santé physique, les expériences négatives vécues durant l'enfance, la spiritualité, etc.
La figure 1 se fonde sur un modèle dit « écologique ». Elle illustre ces trois grandes catégories de facteurs et les états de santé mentale :
Figure 1 Représentation graphique des déterminants sociaux de la santé mentale et des troubles mentaux courants
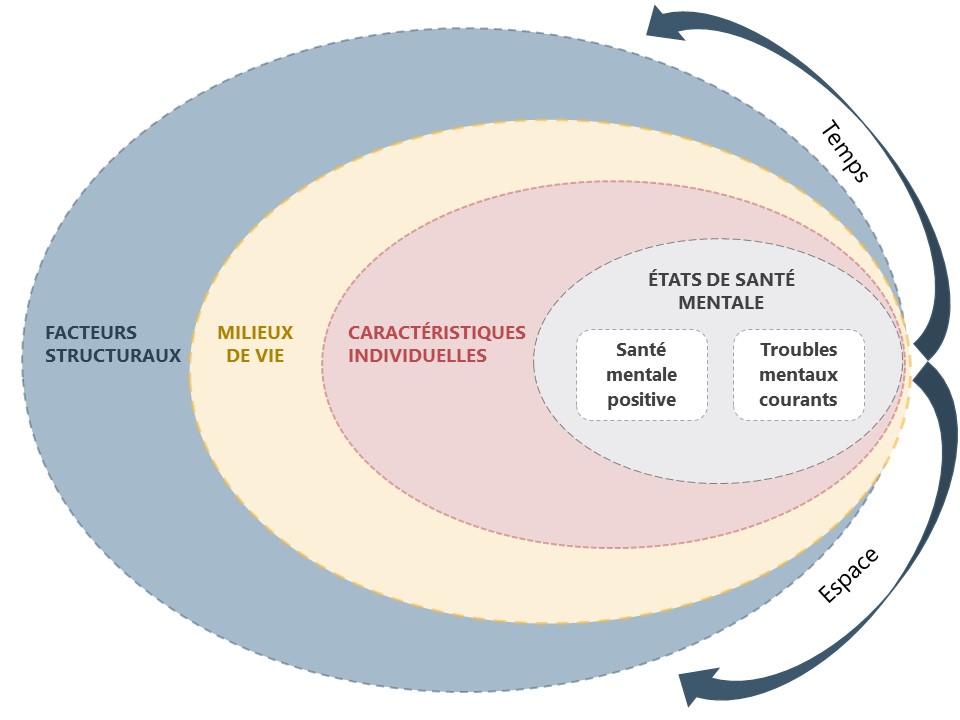
Les lignes pointillées illustrent les multiples relations entre les trois grandes catégories de facteurs et les états de santé mentale. Les flèches symbolisent la dépendance des relations entre les éléments du cadre, les contextes géographiques (espace) et l’évolution temporelle (temps).
L'importance des facteurs structuraux
Les « facteurs structuraux » sont les éléments fondamentaux, relativement stables et systémiques qui influent sur les conditions de vie et les opportunités des individus au sein d'une sociétéinspirée de 10. Il peut s'agir de politiques publiques (économique, social, environnemental, etc.), de normes sociales (opinions, croyances, biais, idéologies, etc.), de discrimination (« race », genre, capacités, etc.), de l'ampleur des inégalités sociales, de la position sociale, etc.
Les facteurs structuraux sont particulièrement importants, car :
- Ils ont un effet majeur sur les facteurs des autres niveaux11–14. Par exemple :
- une position sociale élevée facilite le fait d'habiter un quartier plus favorable à l'activité physique et aux liens sociaux, qui sont deux facteurs favorables à la santé mentale6;
- Les inégalités hommes-femmes et les rôles genrés constituent un facteur de risque de plusieurs formes de violence15,16. Par exemple, le partage inéquitable des rôles et responsabilités familiales peut être une source de conflit au sein de la famille, qui se répercute sur les relations familiales et, au final, sur la santé mentale des parents et des enfants17;
- Les politiques visant à soutenir le revenu et à renforcer les filets de protection sociale (p. ex. : assistance sociale, accès au logement abordable) contribuent à améliorer les conditions de vie. Or, la pauvreté et l'insécurité financière sont associées à différents problèmes de santé mentale5,18,19.
- Les facteurs structuraux peuvent influencer plus directement la santé mentale. Selon les travaux de Pickett et Wilkinson 20, plus une société est inégalitaire, plus la tendance sociale consistant à évaluer la valeur d’une personne selon sa position sociale est forte. Cette évaluation sociale peut être source d’angoisse et de faible estime de soi 20.
- Ils peuvent créer des situations de vulnérabilité qui se croisent et s'accumulent 21–24. Par exemple, la stigmatisation et la discrimination peuvent contribuer au manque d'opportunités en termes d'emploi et de logement, ce qui peut entraîner une défavorisation économique, une baisse du soutien social, etc. La « discrimination multifactorielle » est reconnue comme une cause fondamentale de la dépression et de l'anxiété 23.
Liens entre inégalités sociales et santé mentale
Les liens entre la mauvaise santé mentale / troubles mentaux courants (p. ex. : dépression et anxiété) et les inégalités sociales sont considérés comme bidirectionnels :
- D'une part, les individus les moins favorisés sur l’échelle sociale sont plus susceptibles de vivre du stress chronique, de présenter une mauvaise santé mentale ou des troubles mentaux6. Ces états de santé mentale varient en continu en fonction de la position socioéconomique des individus6.
- D'autre part, la mauvaise santé mentale et/ou la présence de symptômes de troubles mentaux peuvent engendrer de la discrimination, une diminution de la capacité à travailler, un appauvrissement matériel et un manque de contrôle des personnes sur leur vie6. Au final, cette dynamique peut augmenter les inégalités de santé mentale dans la population2,6,21,25–28.
Par ailleurs, selon les travaux de Wilkinson et Pickett29–31, le niveau d'inégalités sociales au sein d'une communauté peut influencer plus directement la santé mentale29–31. En effet, dans les pays riches caractérisés par des inégalités de revenus élevées, on observe un niveau plus faible de santé mentale et une prévalence plus élevée de troubles mentaux. Cela peut être expliqué par le fait que les sociétés inégalitaires favorisent la compétition entre les individus pour le statut social. Cette compétition exacerbée nuit à la cohésion sociale ainsi qu'à la confiance entre les individus et les communautés29,32, ce qui, à son tour, peut affecter la santé mentale de manière négative. Par conséquent, bien que les inégalités sociales affectent en premier lieu les groupes moins favorisés, elles ont des répercussions sur l'ensemble de la population29.
L'approche du parcours de vie
Afin de mieux saisir la manière dont les facteurs sociaux (ou déterminants sociaux) influencent la santé mentale, une approche de « parcours de vie » est primordiale. Cette perspective reconnaît que les répercussions sur la santé mentale varient selon des moments charnières6, comme la petite enfance, ou certaines transitions importantes comme le passage de l’école, au marché du travail ou à la retraite.
Adopter une approche de parcours de vie implique de prendre en compte trois effets :
- L'effet de trajectoire : la position sociale à un stade de la vie, par les opportunités ou contraintes qu'elle implique, influence la position sociale plus tard dans la vie, ce qui risque d'avoir un effet sur la santé mentale et physique33;
- L'effet de cumul : l'addition des conditions adverses (ou de protection) dans le temps, peu importe le moment dans la vie, contribue à la dégradation de la santé mentale et aux inégalités2,34;
- L'effet latent : une exposition à des facteurs de risque lors de la petite enfance peut produire des effets « dormants » survenant plus tard dans la vie, indépendamment des circonstances durant l’âge adulte2,34,35.
En résumé, l'approche du parcours de vie met en évidence le caractère potentiellement cumulatif et dynamique des liens entre la santé mentale, le statut socioéconomique et d'autres déterminants sociaux tout au long de la vie. Elle souligne l'importance des transitions significatives au cours de la vie. Ainsi, cette approche s'avère utile pour orienter les stratégies de promotion de la santé mentale et de prévention des troubles mentaux.
Références
- Herrman H. The need for mental health promotion. Aust N Z J Psychiatry. déc 2001;35(6): 709‑15.
- Lund C, Brooke-Sumner C, Baingana F, Baron EC, Breuer E, Chandra P, et al. Social determinants of mental disorders and the Sustainable Development Goals : a systematic review of reviews. The Lancet Psychiatry. 1 avr 2018 [cité 7 juin 2018];5(4): 357‑69.
- World Health Organization and Calouste Gulbenkian Foundation. Social determinants of mental health.. Geneva : World Health Organization and Calouste Gulbenkian Foundation.; 2014.
- Compton (Michael T.), Shim RS. Social Determinants of Mental Health. Washington, DC : American Psychiatric Publishing; 2015.
- Alegría M, NeMoyer A, Falgas I, Wang Y, Alvarez K. Social Determinants of Mental Health : Where We Are and Where We Need to Go. Curr Psychiatry Rep. 17 sept 2018;20(11): 95.
- Allen J, Balfour R, Bell R, Marmot M. Social determinants of mental health. International Review of Psychiatry. 1 août 2014;26(4): 392‑407.
- Barry MM. Addressing the Determinants of Positive Mental Health : Concepts, Evidence and Practice. International Journal of Mental Health Promotion. 1 août 2009 [cité 28 nov 2018];11(3): 4‑17.
- Compton (Michael T.), Shim RS. Social Determinants of Mental Health. Washington, DC : American Psychiatric Publishing; 2015.
- Lebrun-Paré F, Mantoura P, Roberge MC. Proposition d’un modèle conceptuel concernant la surveillance de la santé mentale, des troubles mentaux courants et de leurs déterminants au Québec. Québec : Institut national de santé publique du Québec; 2023 p. 90.
- Boudon R, Bourricaud F. Dictionnaire critique de la sociologie. Paris : Presses universitaires de France; 2011.
- Friedli L. Mental health, resilience and inequalities. 2009 [cité 14 oct 2016].
- Friedli L. The Politics of Tackling Inequalities : The Rise of Psychological Fundamentalism in Public Health and Welfare Reform. Dans : Smith KE, Bambra C, Hill SE, éditeurs. Health Inequalities : Critical Perspectives. Oxford (UK) : Oxford University Press; 2015 [cité 28 sept 2018]. (Wellcome Trust–Funded Monographs and Book Chapters).
- Guibord-Jackson S, Nahas C, Moreau N. Le danger de la psychologie populaire. ref. 2011;17(1): 176‑9.
- Poliquin H. Analyse critique et dimensionnelle du concept de santéisation. Aporia. 1 janv 2015 [cité 19 févr 2023];7(1).
- Klevens J, Ports KA. Gender Inequity Associated with Increased Child Physical Abuse and Neglect : a Cross-Country Analysis of Population-Based Surveys and Country-Level Statistics. J Fam Viol. nov 2017;32(8): 799‑806.
- Kearns MC, D’Inverno AS, Reidy DE. The association between gender inequality and sexual violence in the US. American journal of preventive medicine. 2020;58(1): 12‑20.
- Eek F, Axmon A. Gender inequality at home is associated with poorer health for women. Scand J Public Health. mars 2015;43(2): 176‑82.
- Bostock J. The high price of poverty. Poverty and debt are major risk factors for mental ill health in deprived communities and groups. Mental health today (Brighton, England). 2004;27‑9.
- Kuruvilla A, Jacob KS. Poverty, social stress & mental health. Indian Journal of Medical Research. 2007;126(4): 273‑8.
- Pickett K, Wilkinson R. Pour vivre heureux, vivons égaux. Comment l’égalité réduit le stress, préserve la santé mentale et améliore le bien-être de tous, Paris, Les liens qui libèrent. 2019;
- Mantoura P. Définir un cadre de référence sur la santé mentale des populations à l’intention de la santé publique. Montréal, Qc: Centre de collaboration nationale sur les politiques publiques et la santé; 2014 p. 24.
- Bowleg L. The Problem With the Phrase Women and Minorities : Intersectionality - an Important Theoretical Framework for Public Health. Am J Public Health. juill 2012 [cité 12 oct 2016];102(7): 1267‑73.
- Khan M, Ilcisin M, Saxton K. Multifactorial discrimination as a fundamental cause of mental health inequities. Int J Equity Health. 4 mars 2017;16(1): 43.
- Collins PH, Bilge S. Intersectionality. John Wiley & Sons; 2016.
- Barry M, Clarke A, Petersen I, Jenkins R. Implementing Mental Health Promotion, Second Edition. Springer. Switzerland; 2019. 580 p.
- Friedli L. Mental health, resilience and inequalities. 2009 [cité 14 oct 2016].
- Herrman H, Saxena S, Moodie R. Promoting mental health: concepts, emerging evidence, practice : a report of the World Health Organization, Department of Mental Health and Substance Abuse in collaboration with the Victorian Health Promotion Foundation and the University of Melbourne.. Geneva : World Health Organisation.; 2005.
- McDaid S, Kousoulis A. Tackling social inequalities to reduce mental health problems : How everyone can flourish equally . London, UK : Mental Health Foundation UK; 2020.
- Wilkinson RG, Pickett KE. The Inner Level. Penguin Random HoseLLC; 2018 [cité 16 mars 2023].
- Wilkinson RG, Pickett KE. Income Inequality and Social Dysfunction. Annual Review of Sociology. 2009 [cité 7 oct 2016];35(1): 493‑511.
- Pickett KE, Wilkinson RG. Inequality : an underacknowledged source of mental illness and distress. The British Journal of Psychiatry . 1 déc 2010 [cité 24 nov 2015];197(6): 426‑8.
- Wilkinson R, Pickett KE. The Inner Level : How More Equal Societies Reduce Stress, Restore Sanity and Improve Everyone’s Wellbeing. Penguin Books. 2020 [cité 21 nov 2018]. 352 p.
- Roberge MC, Déplanche F. Synthèse des connaissances sur les champs d’action pertinents en promotion de la santé mentale chez les jeunes adultes. Montréal, Qc : Institut national de santé publique du Québec; 2017 p. 73.
- Halfon N, Larson K, Lu M, Tullis E, Russ S. Lifecourse health development : past, present and future. Maternal and child health journal. 2014;18(2): 344‑65.
- Shonkoff JP, Garner AS, Committee on Psychosocial Aspects of Child and Family Health, Committee on Early Childhood, Adoption, and Dependent Care, Section on Developmental and Behavioral Pediatrics. The lifelong effects of early childhood adversity and toxic stress. Pediatrics. janv 2012;129(1): e232-246.

