Asthme et allergies chez l’enfant, facteurs environnementaux et programmes de prévention
Introduction
 Au cours des dernières décennies, la prévalence de l’asthme et des manifestations allergiques a connu une augmentation importante, principalement dans les pays industrialisés. Plusieurs hypothèses concernant cet accroissement ont été mises de l’avant au cours des années. L’augmentation observée a notamment été attribuée à une meilleure reconnaissance diagnostique, ou encore à une augmentation de l’exposition aux aéroallergènes présents dans l’air intérieur et extérieur. Ces hypothèses, lorsque considérées individuellement, ont graduellement été remises en question. Par ailleurs, selon une théorie appelée « hypothèse hygiéniste », l’exposition en très bas âge, notamment avant l’âge de un an, aux infections ou aux composantes microbiennes (ex. : endotoxines, fragments de parois cellulaires), pourrait avoir un effet protecteur contre les allergies et l’asthme en favorisant le développement immunitaire optimal de l’enfant.
Au cours des dernières décennies, la prévalence de l’asthme et des manifestations allergiques a connu une augmentation importante, principalement dans les pays industrialisés. Plusieurs hypothèses concernant cet accroissement ont été mises de l’avant au cours des années. L’augmentation observée a notamment été attribuée à une meilleure reconnaissance diagnostique, ou encore à une augmentation de l’exposition aux aéroallergènes présents dans l’air intérieur et extérieur. Ces hypothèses, lorsque considérées individuellement, ont graduellement été remises en question. Par ailleurs, selon une théorie appelée « hypothèse hygiéniste », l’exposition en très bas âge, notamment avant l’âge de un an, aux infections ou aux composantes microbiennes (ex. : endotoxines, fragments de parois cellulaires), pourrait avoir un effet protecteur contre les allergies et l’asthme en favorisant le développement immunitaire optimal de l’enfant.
En lien avec les hypothèses sous-jacentes à l’accroissement des manifestations allergiques, les professionnels de la santé reçoivent de l’information parfois divergente sur la physiopathologie de l’allergie et de l’asthme. Ils doivent alors composer avec des incertitudes dans le cadre de leurs fonctions, notamment lorsqu’ils ont à informer leurs clientèles des mesures à adopter afin d’éviter l’apparition ou l’exacerbation de symptômes liés aux maladies allergiques. À l’échelle individuelle, il peut s’avérer difficile pour ces professionnels de transposer l’information reçue en conseils pratiques, notamment auprès des parents qui désirent connaître la façon d’éviter le développement de ces maladies chez leurs enfants. À l’échelle populationnelle, les instances de santé publique ne disposent pas de données suffisantes pour mettre en place des politiques ou des programmes de prévention dans les milieux de garde ou les écoles primaires.
Le présent article se veut une brève mise à jour des connaissances scientifiques sur le rôle des facteurs environnementaux dans l’apparition et la prévention de l’asthme et des allergies chez les enfants en bas âge afin d’en dégager, dans les limites des connaissances actuelles, les implications potentielles à l’égard des mesures de prévention à préconiser.
L’article débute par un survol de la littérature consacrée à l’hypothèse hygiéniste pour ensuite s’attarder aux programmes de prévention de l’asthme et des allergies en lien avec l’environnement.
Hypothèse hygiéniste
Tel qu’abordé en introduction, plusieurs explications possibles à l’accroissement de la prévalence de l’asthme ont été proposées au cours des années1, mais l’une des plus discutée est sans aucun doute la théorie appelée « hypothèse hygiéniste »2. Proposée à la fin des années 1980, les prémisses de cette hypothèse reposent sur la diminution de l’exposition aux micro-organismes infectieux en bas âge à la suite de l’instauration de nouvelles mesures de prévention et d’hygiène au cours des dernières décennies. En effet, divers changements survenus dans les pays industrialisés depuis les cinquante dernières années ont contribué à réduire considérablement l’exposition aux micro-organismes dans le jeune âge : programmes de santé publique, mesures d’hygiène ciblant l’eau potable et la nourriture, vaccinations massives, utilisation élargie des antibiotiques tôt dans la vie et réduction de la taille de la famille3. Ces changements, jumelés au déclin de plusieurs maladies infectieuses importantes, auraient contribué à modifier la maturation du système immunitaire chez le nourrisson4. Selon cette hypothèse, un environnement riche en micro-organismes serait ainsi essentiel à la maturation de la réponse immunitaire normale, prévenant de ce fait les allergies5-6.
Depuis le début des travaux sur le sujet, une attention grandissante a été accordée à l'hypothèse hygiéniste, donnant lieu à des débats tant sur la scène scientifique que publique7. Les premières explications suggéraient qu’une réduction de la diversité et de l’importance d’une charge microbienne à potentiel pathogène, tôt dans la vie d’un enfant, était l’unique cause impliquée dans la propension croissante à la sensibilisation allergique1. Des travaux subséquents ont cependant montré que l’étendue des expositions considérées devait être élargie au-delà de celles résultant en une infection clinique (présence de symptômes) en incluant notamment les infections subcliniques (sans symptômes apparents), le microbiote intestinal (aussi appelé flore intestinale) ainsi que les expositions microbiennes sans effet biologique prévisible. La gamme de micro-organismes soupçonnés être impliqués dans le développement équilibré du système immunitaire s’est donc étendue aux espèces microbiennes ou souches non pathogènes (bactéries commensales, par exemple) ainsi que des composantes non viables des micro-organismes, comme des fragments de paroi cellulaire8-9. Cela indique donc que les effets observés ne sont pas strictement reliés au pouvoir infectieux des micro-organismes, tel que soutenu initialement par l’hypothèse hygiéniste3,7,10.
Dans la foulée de l’hypothèse hygiéniste, il a été postulé que l’ingestion de micro-organismes bénéfiques à la santé pourrait avoir un effet positif sur la stimulation du système immunitaire. Un tel apport se fait habituellement par la consommation de produits contenant des bactéries dites « probiotiques », lesquelles sont notamment contenues dans des produits laitiers fermentés (comme le yaourt), ajoutés dans divers aliments (fromages, jus de fruits, céréales, etc.) ou présentés dans un format pharmaceutique (bactéries lyophilisées encapsulées). Certaines études (en laboratoire ou cliniques) ont démontré que la consommation de probiotiques est susceptible de réduire plusieurs types d’allergies (alimentaires, respiratoires et cutanés)11-13. Toutefois, des recherches plus récentes ont plutôt conclu à l’absence d’effets significatifs mesurables ou observables14. Dans ce contexte, une évolution des connaissances à cet égard s’avère essentielle, compte tenu de l’intérêt croissant pour ces microorganismes.
Selon de nombreux auteurs, la « fenêtre » ou la période de vie durant laquelle les stimuli environnementaux sont requis pour la maturation du système immunitaire serait très étroite et restreinte à une période très précoce de la vie, particulièrement chez les individus génétiquement prédisposés à l’asthme; cette courte période d’exposition aurait donc un impact beaucoup plus important que les expositions postérieures à la première année de vie3,7,9.
Le lien entre l’exposition aux facteurs environnementaux durant l’enfance et l’apparition d’une sensibilisation aux allergènes demeure encore mal compris. Les études fournissent souvent des résultats contradictoires, car le développement d’une telle sensibilisation dépend de plusieurs facteurs, dont les caractéristiques des composantes microbiennes en cause, leur concentration, la période et de la durée d’exposition, le moment où le diagnostic de l’allergie est effectué ainsi que la susceptibilité de l’enfant15-16.
Programmes de prévention en lien avec l'environnement
La prévention des maladies allergiques vise à empêcher l’apparition de manifestations en intervenant précocement par des mesures efficaces dans le but d’agir sur les facteurs de risque modifiables reconnus. Une telle prévention peut s’appliquer à un niveau primaire, secondaire ou tertiaire17 :
- La prévention primaire vise à éviter le développement du terrain atopique chez le nourrisson et le jeune enfant, c’est-à-dire à éviter qu’ils deviennent sensibilisés aux allergènes. L’existence du terrain atopique peut être mesurée objectivement au moyen d’un test cutané (prick test) et/ou d’un test sanguin (concentrations d’IgE totales et spécifiques).
- La prévention secondaire vise à éviter le développement de manifestations cliniques (symptômes et signes physiques) d’allergie telles que celles associées à l’eczéma, l’asthme et la rhinite allergique chez l’enfant qui présente un terrain atopique documenté par des tests cutanés ou sanguins positifs.
- La prévention tertiaire vise à éviter le développement de complications ou de séquelles reliées à l’asthme, la rhinite ou l’eczéma chez l’enfant reconnu allergique. De telles complications comprennent les crises d’asthme sévères et persistantes, les infections respiratoires, le pneumothorax et les complications somatiques à long terme (déformation de la cage thoracique). Les visites à l’urgence et les hospitalisations sont des indicateurs de complications liées aux allergies respiratoires.
Populations visées par les programmes de prévention
Les programmes de prévention visent différentes populations cibles en fonction de leur propre risque de développer de l’allergie et de l’asthme. Il est reconnu depuis longtemps que chez l’enfant, le risque de développer des manifestations allergiques varie selon l’histoire familiale d’allergie des parents biologiques18-19. Le risque varie de 40 % à 80 % lorsque les deux parents biologiques sont allergiques, de 20 % à 40 % lorsqu’un seul des deux est allergique et de 5 % à 15 % si aucun ne l’est20-21. Pour les besoins du présent exercice, il est d’intérêt de déterminer les pourcentages de nouveau-nés dans la population concernée par ces différents niveaux de risque.
Sur la base de différentes études22-25, il est permis d’estimer, de façon conservatrice, qu’au Québec, environ 25 % des nouveau-nés ont au moins un parent biologique allergique, tandis qu’environ 5 % en ont deux.
À partir de ces proportions et du nombre de naissances survenues au Québec (établi en 2009 à 87 500), nous pouvons estimer la prévalence et le nombre attendus de nouveau-nés à risque de développer de l’allergie en fonction de l’histoire d’allergie des parents biologiques (tableau 1).
Tableau 1 Prévalence annuelle estimée de nouveau-nés à risque de développer des manifestations allergiques selon les antécédents d’allergie chez les parents au Québec (2009)
| Parent(s) allergique(s) | Nouveau-nés | Risque de développer de l’allergie | Nombre estimé d’enfants à risque | Proportion d’enfants à risque par rapport au total estimé | |
| (n) | (n) | (%) |
| (n) | (%) |
| 0 | 61 250 | 70 | faible : entre 5 et 15 % | 3 050 - 9 200 | 33-43 |
| 1 | 21 875 | 25 | modéré : entre 20 et 40 % | 4 375 - 8 750 | 41-48 |
| 2 | 4 375 | 5 | élevé : entre 40 et 80 % | 1 750 - 3 500 | 16-19 |
| Total | 87 500 | 100 |
| 9 175 - 21 450 | 10 - 25 |
L’exercice effectué montre que 33 % à 43 % des nouveaux cas de manifestations allergiques sont susceptibles de survenir chez des enfants à risque faible, 41 % à 48 % chez ceux à risque modéré et 16 % à 19 % chez les enfants à risque élevé.
Sous un angle populationnel, ces estimations font ressortir que la majorité des nouveaux cas d’allergie surviennent chez les enfants dont au moins un des deux parents est lui-même allergique. Soulignons également qu’un peu plus du tiers des nouveaux cas surviennent chez des enfants de parents non allergiques, ce qui représente une fraction tout de même appréciable. Il importe donc de ne pas négliger cette catégorie dans le cadre d’éventuels programmes de prévention des manifestations allergiques.
Efficacité des programmes de prévention
Programmes de prévention primaire
La « Collaboration Cochrane » a réalisé une évaluation de l’efficacité des programmes de réduction de l’exposition aux trophallergènes et aux pneumallergènes dans la prévention de l’asthme chez les enfants à risque élevé26. Les interventions comprenaient des activités d’éducation des parents sur l’alimentation, l’hygiène et l’usage du tabac ainsi que des activités de support pour l’utilisation de mesures de contrôle environnemental, telles que l’usage de housses antiacariens, d’acaricides, l’évitement des animaux de compagnie, etc. Dans ces études, le risque élevé était défini comme la présence d’allergie ou d’asthme chez au moins un membre de la famille rapprochée, c’est-à-dire un parent biologique, un frère ou une sœur. Il est à remarquer que cette définition englobe la population à risque modéré (20 à 40 %) définie dans le tableau précédent. À l’échelle du Québec, la clientèle visée dans les études évaluées par Maas et ses collaborateurs concernerait donc environ 30 % de la population d’enfants du Québec26.
Neuf études d’intervention randomisées (randomised controlled trial ou RCT) ont été évaluées : six études unifactorielles portant sur la réduction de l’exposition à un seul allergène respiratoire (ex. : acariens) ou à un seul allergène alimentaire (ex. : lait de vache), et trois études multifactorielles portant sur la réduction de l’exposition à ces deux catégories d’allergènes de façon simultanée.
Les études d’intervention « unifactorielles » n’ont montré aucune réduction significative de l’asthme lorsque comparées au traitement médical habituel, et ce, pour aucune des mesures d’asthme utilisées, que ce soit pour le diagnostic médical ou les symptômes associés. Par contre, en comparaison avec le traitement médical habituel, les résultats des études d’intervention « multifactorielles » ont mis en évidence une diminution significative de l’asthme diagnostiqué par un médecin chez les enfants de moins de cinq ans (OR : 0,72; IC : 0,54-0,96); les résultats montrent aussi une diminution significative de l’asthme, tel que défini sur la base de la présence de symptômes respiratoires (sifflement et/ou toux nocturne et/ou dyspnée) avec anomalies des tests respiratoires reliés à l’asthme après l’âge de cinq ans (OR : 0,52; IC : 0,32-0,85).
Le cas des allergènes de chat et de chien
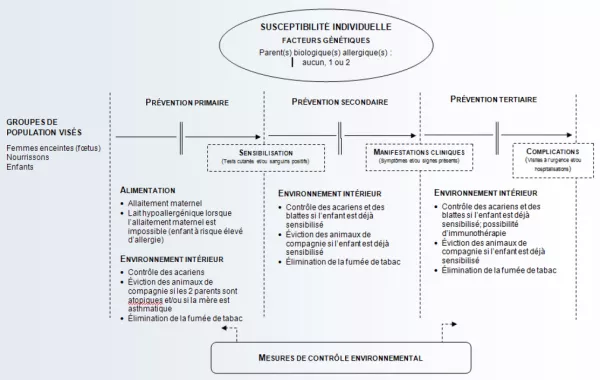
Dans la foulée des facteurs associés à l’hypothèse hygiéniste, les impacts de l’exposition aux allergènes de chat et de chien en bas âge sur le développement des allergies et de l’asthme font encore l’objet de débats. S’il est vrai que certaines études ont montré que l’exposition avant l’âge d’un an avait un effet protecteur sur la sensibilisation durant l’enfance, il semblerait que les bénéfices d’une telle exposition soient la conséquence d’une interaction complexe entre le type, la période, la durée et l’intensité de l’exposition ainsi que des variables génétiques et héréditaires. De plus, il n’existe aucun essai randomisé sur les effets potentiellement bénéfiques d’une exposition précoce aux pneumallergènes. À l’heure actuelle, les groupes d’experts ne font toujours pas la promotion d’une exposition aux allergènes de chats ou de chien en bas âge. À l’opposé, il est recommandé, en prévention primaire, que les enfants en bas âge dont les deux parents sont atopiques ou dont la mère est asthmatique, ne soient pas exposés aux animaux de compagnie27 (voir figure 1).
Programmes de préventions secondaire et tertiaire
En France, au milieu des années 1990, des programmes de prévention ont été mis sur pied pour prévenir l’exacerbation des symptômes et les complications chez les enfants asthmatiques, notamment par un meilleur contrôle de l’exposition aux acariens28-29. Ces programmes étaient basés sur la visite à domicile d’un « conseiller médical en environnement intérieur » chargé de procéder à l’évaluation de l’environnement intérieur ainsi qu’à la sensibilisation des parents.
Aux États-Unis, le Community Preventive Services Task Force, sous l’égide des Centers for Disease Control, fait actuellement la promotion du programme Asthma Control: Home-Based Multi-Trigger, Multicomponent Environmental Interventions, basé sur la visite du domicile effectuée par un conseiller qualifié en environnement intérieur30. Ce programme fait suite aux recommandations basées sur les conclusions d’une revue systématique de la littérature quant à l’efficacité des interventions de prévention de l’asthme31. Les auteurs ont évalué 23 études, dont 20 chez des enfants et adolescents asthmatiques, notamment l’étude Inner-City Asthma Study, réalisée chez 937 enfants asthmatiques de 7 grandes villes des États-Unis32. La plupart étaient des études randomisées avec groupe contrôle. Toutes incluaient au moins une visite à domicile par un intervenant qualifié en évaluation environnementale, qui était dans la majorité des cas un travailleur communautaire ou une infirmière.
Plusieurs facteurs de risque de l’asthme ont été évalués : acariens, fumée de tabac, particules, humidité, moisissures, blattes. L’intervention comprenait au moins une approche complémentaire (travaux correctifs, éducation, sensibilisation, support social, coordination des soins), en plus de l’évaluation de l’environnement.
Les résultats des études réalisées chez les enfants et les adolescents ont montré une diminution significative du nombre de jours avec symptômes d’asthme et d’absentéisme à l’école, ainsi que du nombre de consultations à l’urgence pour asthme. Les recommandations du Task Force on Community Preventive Services renforcent les conclusions d’autres groupes ou organisations sur l’asthme (National Asthma Education and Prevention Program Expert Panel, Asthma Health Outcomes Project, Global Initiative for Asthma et National Center for Healthy Housing), qui préconisent eux aussi des interventions multifactorielles et multidisciplinaires à domicile, et ce, à titre de mesures de prévention secondaire et tertiaire.
Mesures préventives recommandées ou suggérées
Plusieurs experts ont révisé la littérature scientifique, incluant les études récentes traitant de l’hypothèse hygiéniste. Quelques-uns d’entre eux ont formulé des recommandations spécifiques concernant la prévention de l’allergie et de l’asthme chez l’enfant26,27,33-38. Quelques groupes d’experts et de professionnels ont formulé des recommandations lors de conférences de consensus organisées avec leurs membres, comme le Groupe de consensus canadien sur l’asthme27,34, la World Allergy Organization39 et la Société de pneumologie de langue française40. De plus, un groupe d’experts en pédiatrie de la European Academy of Allergy and Clinical Immunology a fait des recommandations spécifiques concernant l’allaitement et la diète41. Les recommandations qui traitent de ces mesures pratiques sont destinées aux organismes publics, aux professionnels de la santé, aux groupes communautaires ainsi qu’aux personnes allergiques ou asthmatiques.
Notons qu’une récente revue systématique de la littérature, incluant une méta analyse de 79 études, indique que l’exposition pré ou postnatale à la fumée de tabac est associée à une augmentation de 70 % du risque de sifflement respiratoire (wheezing) et de 85 % du risque de symptômes d’asthme chez les enfants de moins de 2 ans42. En général, les groupes de consensus recommandent l’élimination du tabagisme durant la grossesse et l’exposition postnatale à la fumée de tabac secondaire. Toutefois, la preuve de l’efficacité de ces mesures de prévention demeure relativement faible43. Des études d’intervention supplémentaires sont nécessaires.
Afin de mieux visualiser la portée de ces recommandations, nous les avons reproduites sous la forme d’un graphique (voir figure 1). De gauche à droite, le schéma montre les mesures de prévention primaire, secondaire et tertiaire, applicables aux différentes phases de l’évolution des manifestations allergiques respiratoires chez l’enfant, telles que recommandées par les groupes de consensus. La population visée est plutôt large; en effet, les programmes de prévention s’adressent à des groupes spécifiques, soit les femmes enceintes (fœtus), les nourrissons et les enfants, et ce, quel que soit leur niveau de susceptibilité individuelle.
Les programmes visent trois populations cibles : celles à risque faible (aucun parent allergique), à risque modéré (un parent allergique) et à risque élevé (deux parents allergiques). En ce qui concerne la prévention primaire, les programmes d’intervention multifactoriels visent à la fois les allergènes respiratoires et alimentaires. En ce qui a trait aux préventions secondaire et tertiaire, les programmes visent essentiellement les allergènes de l’environnement intérieur, et concernent les animaux de compagnie, les acariens et la fumée de tabac.
Rappelons qu’à l’heure actuelle, les groupes de consensus ne font aucune recommandation spécifique en lien avec l’hypothèse hygiéniste, compte tenu notamment du caractère plutôt modéré de l’effet protecteur ainsi que de la présence d’études contradictoires.
Figure 1 - Mesures de prévention environnementales recommandées par les groupes de
consensus en lien avec le développement des manifestations allergiques chez l’enfant
Discussion
Plusieurs hypothèses ont été proposées pour expliquer l’accroissement de la prévalence de l’asthme au cours des dernières décennies. Jusqu’à ce jour, aucune hypothèse considérée isolément ne semble expliquer à elle seule cette augmentation, de sorte que cette manifestation semble être davantage multifactorielle. Ce constat s’explique probablement par le fait que la cause exacte de l’asthme reste inconnue, bien que l’on convienne qu’elle puisse découler d’une interaction complexe entre divers facteurs individuels ou génétiques (prédisposition ou antécédents familiaux) et environnementaux. Quoi qu’il en soit, les données disponibles mettent en évidence que l’asthme est une maladie très fréquente dont la prévalence demeure élevée dans les pays industrialisés.
Plusieurs facteurs ont été graduellement associés à l’hypothèse hygiéniste, la plupart d’entre eux découlant de l’exposition aux micro-organismes, infectieux ou non, ou encore à leurs composantes ou métabolites. Alors que plusieurs auteurs semblent se rallier à cette hypothèse, d’autres y voient des faiblesses. En effet, les éléments en faveur de cette théorie ont surtout été fondés, jusqu’à récemment, sur des études d’observation de nature rétrospective (transversales et de cohortes). Les groupes de consensus ne font actuellement aucune recommandation en lien direct avec cette hypothèse. On peut en déduire que, malgré la quantité d’études en faveur de cette théorie, la preuve n’est toujours pas suffisante, notamment due au fait que les facteurs en cause n’ont pas encore été clairement identifiés.
Selon la Collaboration Cochrane, il apparaît souhaitable de promouvoir l’implantation de programmes multifactoriels dans les divers milieux regroupant des enfants, tout en prenant en considération les spécificités organisationnelles qui les caractérisent. Pensons, par exemple, aux différences, sur le plan administratif, entre les milieux de garde et les établissements scolaires primaires au Québec.
En ce qui concerne les facteurs de risque environnementaux, le contrôle des acariens est recommandé aux trois niveaux de prévention, tandis que l’éviction des animaux de compagnie est recommandée en cas de risque élevé en préventions primaire et tertiaire. Par ailleurs, nous avons noté que les groupes de consensus n’ont pas émis de recommandations spécifiques pour des mesures de prévention en lien avec les moisissures, bien que leurs effets allergènes soient documentés dans la littérature. Cependant, le Comité de santé environnementale de l’American Academy of Pediatrics recommande aux pédiatres de porter une attention particulière pour identifier, à l’aide des parents, les situations à risque d’humidité excessive dans les habitations et effectuer des travaux correctifs, s’il y a lieu44. Notons aussi que la fumée de tabac environnementale (fumée secondaire) est proscrite par les groupes d’experts, malgré le fait que les études concernant l’efficacité de cette recommandation, en termes de mesure préventive, ne soient pas concluantes.
Par ailleurs, il est intéressant de noter que les groupes de consensus ne recommandent pas, en prévention primaire, l’éviction systématique des animaux de compagnie pour la population générale à faible risque; l’absence d’une telle mesure pourrait être interprétée comme une certaine ouverture sur l’hypothèse hygiéniste. De plus, en ce qui concerne la prévention secondaire, seule la World Allergy Organization recommande la réduction de l’exposition aux allergènes d’animaux chez les enfants déjà sensibilisés. Il faut rappeler qu’il n’existe pas d’essai randomisé quant aux effets découlant d’une exposition précoce aux animaux de compagnie, et que les résultats des différentes études sur le sujet demeurent contradictoires.
En somme, en ce qui concerne les animaux de compagnie, il importe de distinguer l’objectif de prévenir les symptômes liés à l’exacerbation de l’asthme et des allergies, de celui de prévenir le développement de ces mêmes maladies. Si les données sont plutôt claires pour le premier objectif, elles le sont beaucoup moins pour le second. En effet, le premier objectif fait référence à l’évitement de l’exposition de l’enfant déjà sensibilisé aux allergènes (mesure de prévention secondaire reconnue efficace); dans le second cas, toutefois, il n’a toujours pas été démontré que la mise en contact, au cours de la prime enfance, avec les animaux de compagnie, pouvait prévenir le développement de l’asthme et de l’allergie.
L’hypothèse selon laquelle la prise de probiotiques pourrait influer sur l’atopie et les allergies reste à confirmer. L’absence de tendance claire à cet égard fait en sorte que la prise de probiotiques à titre préventif ou curatif ne fait pas l’objet de recommandations formelles par des groupes de spécialistes ou de consensus. Cependant, sur une base individuelle, certains experts suggèrent l’utilisation de probiotiques chez la femme enceinte atopique et chez le nourrisson pour diminuer le risque de dermatite. Une évolution des connaissances est à prévoir dans ce domaine, compte tenu de l’intérêt qu’il revêt pour les professionnels de la santé et la population en général. Quoi qu’il en soit, des études supplémentaires sont nécessaires afin de se prononcer sur l’efficacité réelle d’une telle recommandation.
Conclusion
Dans une perspective de santé publique, il est de mise d’appliquer les recommandations des groupes de consensus concernant les préventions primaire, secondaire et tertiaire de l’allergie et de l’asthme chez l’enfant. Bien qu’il soit pertinent que les programmes de prévention ciblent les enfants à risque élevé de développer des allergies, il est souhaitable qu’ils incluent également les enfants à risque modéré et faible. Plusieurs recommandations font référence au contrôle de facteurs environnementaux, tels que la fumée de tabac, les allergènes d’acariens, de blattes, de chat et de chien. Des mesures ciblées qui tiennent compte de ces recommandations devraient être mises en vigueur dans le cadre de programmes de prévention multifactoriels. Ces programmes pourraient par ailleurs être développés en considérant le type de milieu de vie dans lequel évoluent les enfants (habitations, garderies, écoles, etc.). Une telle approche permettrait d’adapter les programmes le plus adéquatement possible au contexte associé à ces milieux, de façon à les rendre plus facilement applicables par les propriétaires, les gestionnaires et les occupants des bâtiments concernés.
À la lumière des propos du présent article, il est possible de dégager les constats suivants :
- le développement de l’allergie et de l’asthme est influencé par des facteurs individuels et environnementaux. Tandis que plusieurs facteurs environnementaux susceptibles de constituer des éléments déclencheurs d’allergie ont depuis longtemps été identifiés, d’autres pourraient être protecteurs, mais demeurent pour l’instant peu connus. Les études sur le sujet sont incomplètes et il subsiste encore beaucoup d’incertitudes à cet égard;
- dans les milieux scientifique et professionnel, des consensus ont été établis concernant les recommandations de certaines mesures de préventions primaire, secondaire et tertiaire en lien avec des facteurs environnementaux. Aucune recommandation en lien avec l’hypothèse hygiéniste n’a encore été formulée par les groupes d’experts;
- la mise en place de programmes de prévention primaire, basés sur des facteurs environnementaux, apparaît justifiée lorsqu’elle est réalisée selon une approche multifactorielle;
- ces programmes de prévention devraient viser les populations cibles (femmes enceintes, nourrissons, jeunes enfants), quel que soit leur niveau de risque de développement de l’allergie (élevé, modéré ou faible);
- dans le cadre de programmes de prévention secondaire, la pertinence et la faisabilité d’avoir recours au support de conseillers en environnement intérieur, pour les clientèles défavorisées au Québec, devraient être évaluées.
Le présent article est tiré et adapté de : Lajoie P, Leclerc JM, Chevalier P, 2013. Asthme et allergies chez l’enfant : rôle des facteurs environnementaux et programmes de prévention. Direction de la santé environnementale et de la toxicologie. Institut national de santé publique du Québec. 76 p.
Références
- Platts-Mills TAE, Erwin E, Heymann P, Woodfolk J, 2005. Is the hygiene hypothesis still a viable explanation for the increased prevalence of asthma? Allergy, 60(Suppl.79): 25-31.
- Martinez FD, 2001. The coming-of-age of the hygiene hypothesis. Respiratory research, 2(3): 129-32.
- Von Hertzen LC, Haahtela T, 2004. Asthma and atopy – the price of affluence? Allergy, 59: 124-37. Review article.
- Semic-Jusufagic A, Simpson A, Custovic A, 2006. Environmental exposures, genetic predisposition and allergic diseases: one size never fits all. Allergy, 61: 397-9. Editorial.
- Chen Y, Blaser MJ, 2008. Helicobacter pylori colonization is inversely associated with childhood asthma. J Infec Dis, 198: 553-60.
- Inoue R, Nishio A, Fukushima Y, Ushida K, 2007. Oral treatment with probiotic Lactobacillus johnsonii NCC533 (La1) for a specific part of the weaning period prevents the development of atopic dermatitis induced after maturation in model mice, NC/Nga. Br J Dermatol, 156: 499-509.
- Von Mutius E, 2007. Allergies, infections and the hygiene hypothesis – The epidemiological evidence. Immunobiology, 212: 433-9.
- Bloomfield SF,Stanwell-Smith R,Crevel RWR,Pickup J, 2006. Too clean, or not too clean: the Hygiene Hypothesis and home hygiene. Clin Exp Allergy, 36(4): 402–25.
- Schaub B, Lauener R, von Mutius E, 2006. The many faces of the hygiene hypothesis. J Allergy Clin Immunol, 117(5): 969-77.
- Renz H, Blumer N, Virna S, Sel S, Garn H, 2006. The immunological basis of the hygiene hypothesis. Chem Immunol Allergy, 91: 30-48.
- Dotterud CK, Storrø O, Johnsen R, Oien T, 2010. Probiotics in pregnant women to prevent allergic disease: a randomized,double-blind trial. British Journal of Dermatology, 163:616-23.
- Kukkonen K, Savilahti E, Haahtela T, Juntunen-Backman K, Korpela R, Poussa T, Tuure T, Kuitunen M, 2007. Probiotics and prebiotic galacto-oligosaccharides in the prevention of allergic diseases: a randomized, double-blind, placebo-controlled trial. J Allergy Clin Immunol, 119(1): 192-8.
- Weston, S., Halbert, A., Richmond, P., Prescott, S.L. (2005). Effects of probiotics on atopicdermatitis: a randomised controlled trial. Arch Dis Child, 90: 892-7.
- Toh ZQ, Anzela A, Tang ML, Licciardi PV, 2012. Probiotic therapy as a novel approach for allergic disease. Frontiers in Pharmacology, 3: article 171, 14p. Doi: 10.3389/fphar.2012.00171. Weston S, Halbert A, Richmond P, Prescott SL, 2005. Effects of probiotics on atopic dermatitis: a randomised controlled trial. Arch Dis Child, 90: 892-7
- Elston DK, 2006. The hygiene hypothesis and atopy: bring back the parasites? Commentary. J Am Acd dermatol, 54: 172-9.
- Dalphin JC, 2004. Le chat, le chien, la vache … et l’allergie. Rev Mal respir, 21 : 891-5. Editorial.
- Bidat E, 2003. La prévention des maladies allergiques. Assistance Publique-Hôpitaux de Paris. Service de pédiatrie. Tiré de AllergieNet : www.allergienet.com/prevention-maladies-allergiques.html. Consulté le 6 avril 2010.
- Zeiger RS, 1988. Development and prevention of allergic disease in childhood. In: Allergy Principal and Practice, Middleton E, Reed CE, Ellis EF, Adkinson NF Jr., Yunginger JW, eds. St.Louis, Mo.: Mosby CV Compabny, pp. 930-68.
- Sporik R, Holgate JE, Platts-Mills T, Cogswell J, 1990. Exposure to house dust mite allergen (Der p1) and the development of asthma in childhood: A prospective studty, New England Journal of Medecine, 323: 502-7.
- Lajoie P, Leclerc JM, Chevalier P, 2013. Asthme et allergies chez l’enfant : rôle des facteurs environnementaux et programmes de prévention. Direction de la santé environnementale et de la toxicologie. Institut national de santé publique du Québec. 76 p.
- Pope AM, Patterson R, Burge H, 1993. Indoor allergens. Assessing and controlling adverse health effects. Institute of medicine. National Academy Press, Washington, D.C. p. 56.
- Midodzi WK, Rowe BH, Majaesic CM, Saunders LC, Senthilselvan A, 2010. Early life factors associated with incidence of physician-diagnosed asthma in preschool children: results from the Canadian early childhood development cohort study. Journal of Asthma, 47: 7-13.
- Jacques L, Plante C, Goudreau S, Deger L, Fournier M, Smargiassi A, Perron S, Thivierge RL, 2011. Étude sur la santé respiratoire des enfants montréalais de 6 mois à 12 ans. Agence de la santé et des services sociaux de Montréal. 39 p. + annexes.
- Lévesque B, Rhainds M, Ernst P, Grenier AM, Kosatsky T, Audet N, Lajoie P, 2004. Asthma and allergic rhinitis in Quebec children. Can Resp J, 11: 343-8.
- Clarisse-Lecorbeiller B, 2007. Relations entre cadre et mode de vie, santé respiratoire et symptômes allergiques : mise en place d’une cohorte de nouveau-nés franciliens et bilan au terme d’un an de suivi. Thèse de doctorat. Université Paris Descartes, Faculté des sciences pharmaceutiques et biologiques, École doctorale no. 420.
- Maas T, Kaper J, Sheikh A, Knottnerus JA, Wesseling G, Dompeling E, Muris JWM, van Schayck CP, 2009. Mono and multifaceted inhalant and/or food allergen reduction interventions for preventing asthma in children at high risk of developing asthma. Cochrane Database of Systematic Reviews, Issue 3. Art No.: CD006480.DO1: 10.1002/14651858.CD006480.pub2.
- Becker AB, Lemière C, Bérubé D, Boulet LP, Ducharme FM, FitzGerald M, Kovesi T, 2005. Prevention strategies for asthma – primary prevention. CMAJ, 173(6): S20-4.
- De Blay F, Ott M, 2005. Intérêt des conseillers médicaux en environnement intérieur dans la prise en charge des maladies respiratoires liées à l’air intérieur. Revue des maladies respiratoires, 22 : 4S25-6.
- De Blay F, Fourgault G, Hedelin G, Vervloet D, Michel F-B, Godard P, Charpin D, Pauli G, and the Scientific Committee of the MIEC study, 2003. Medical Indoor Environment Counselor (MIEC): role in compliance with advice on mite allergen avoidance and on mite exposure. Allergy, 58: 27-33. Becker A, Watson W, Fergusson A, Dimich-Ward H, Chan-Yeung M, 2004. The Canadian asthma primary prevention study: outcome at 2 years of age. Journal of Allergy and Clinical Immunology, 113 (4): 650-6.
- Community Preventive Services Task Force, 2008. Asthma control: Home-based multi-trigger. Multicomponent environmental interventions. http://www.thecommunityguide.org/asthma/multicomponent.html
- Crocker D, Kinyota S, Dumitru G, Ligon B, herman E, Ferdinands J, Hopkins D, Lawrence B, Sipe T, 2011. Effectiveness of home-based, multi-trigger, multicomponent interventions with an environmental focus for reducing asthma morbidity. Community guide systematic review. American Review of Preventive Medicine, 41(2S1): S5-S32.
- Morgan WJ, Crain EF, Gruchalla RS, et al., 2004. Results of a homebased environmental intervention among urban children with asthma. N Engl J Med, 351:1068-80.
- Arshad SH, 2005. Primary prevention of asthma and allergy. J Allergy Clin Immunol, 116(1): 3-14.
- Becker AB, Lemière C, Bérubé D, Boulet LP, Ducharme FM, FitzGerald M, Kovesi T, 2005. Prevention strategies for asthma – secondary prevention. CMAJ, 173(6): S25-7.
- Becker AB, Lemière C, Bérubé D, Boulet LP, Ducharme FM, FitzGerald M, Kovesi T, 2005. Summary of recommandations from the Canadian Asthma Consensus Guidelines, 2003. CMAJ, 173 (6): S3-S11.
- Chan-Yeung M, Becker A, 2006. Primary prevention of childhood asthma and allergic disorders. Curr Opin Allergy Immunol, 6: 145-51.
- De Blay F, Casset A, Ott M, 2007. Éviction des allergènes : où en sommes-nous? Rev Mal respir, 24 : 238-40.
- De Blay F, Donnay C, Casset A, Ott M, 2007. Évictions allergiques. Ch 45 dans Scheinmann P, de Blic J Ed. Allergologie pédiatrique, p336-46. Médecine-Sciences Flammarion.
- Johansson SGO, Haahtela T, 2004. World Allergy Organization Guidelines for Prevention of Allergy and Allergic Asthma. Int Arch Allergy Immunol, 135: 83-92.
- Tillie-Leblond I, 2007. Recommandations de la SPLF sur Asthme et Allergie. Conférence d’experts. Rev Mal Respir; 24: 221-32.
- Host A, Halken S, Muraro A, Dreborg S, Niggemann B, et al., 2008. Dietary prevention of allergic diseases in infants and small children-Review up-date. Pediatric allergy and immunology; 19: 1-4.
- Burke H, Leonardi-Bee J, Piune-Abata H, Chen Y, Cook D, Britton J, McKeever T, 2012. Prenatal and passive smoke exposure and incidence of asthma and wheeze: systematic review and meta-analysis. Pediatrics, 129: 735-44.
- Brozec J, Bousquet B, Baena-Cagnani C, Bonini S, Canonica G, Casale T, Van Wijk RG, Ohta K, Zuberbier T, Schunemann H, 2010. Allergic rhinitis and its impact on asthma (ARIA) guidelines 2010 revision. J Allergy Cilical Immunology, 126: 466-76.
- American Academy of Pediatrics, 2006. Policy Statement-Spectrum of non-infectious health effects from molds. Committe on Environmental Health. Pediatrics, 188(6) : 2582-6.
GLOSSAIRE
Aéroallergène : Allergène suffisamment léger pour être disséminé dans l’air et inhalé. Le terme aéroallergène fait principalement référence aux allergènes d’origine biologique (ex. : pollen, protéines d’acariens, de chat, de chien, de blattes), mais également aux allergènes d’origine chimique (ex. : formaldéhyde). Dans le présent ouvrage, seuls les aérollergènes d’origine biologique sont considérés.
Atopie : Prédisposition personnelle et\ou familiale de certaines personnes à produire des anticorps IgE spécifiques en réponse à une exposition naturelle à des allergènes, généralement des protéines. Le terme « atopie » ne devrait être utilisé que si une sensibilisation IgE dépendante a été documentée par la présence d’anticorps IgE dans le sérum, ou par la présence de tests cutanés (Prick tests) positifs. L’asthme est une manifestation clinique de l’atopie au même titre que les rhinites et l’eczéma atopique.
Bactérie commensale : Bactérie vivant en permanence à la surface de l’épiderme, à l’intérieur de la bouche ou de l’ensemble du système digestif, s’y nourrissant et s’y développant. Il s’agit d’une bactérie non pathogène, ne représentant normalement pas une menace pour l’hôte.
Collaboration Cochrane : La Collaboration Cochrane (Cochrane Collaboration) est surtout connue pour ses revues systématiques qui font autorité, bien qu’elle ait aussi pour mandat de recenser les données probantes issues d’essais cliniques et autres études d’interventions (voir : http://fr.cochrane.org/fr/collaboration-cochrane).
Hypothèse hygiéniste : Théorie selon laquelle une réduction de l’exposition en bas âge aux infections et aux composantes microbiennes entraînerait une diminution de la maturation du système immunitaire et, conséquemment, une augmentation de la prévalence des maladies allergiques.
IgE : L’IgE est une classe d’immunoglobulines (anticorps) produite par certains lymphocytes (globules blancs). Suite à des contacts répétés avec des allergènes, les IgE induisent des réactions inflammatoires, la libération d’histamine et d’autres composés qui engendrent une série de réactions telles la vasodilatation et la bronchoconstriction qui sont responsables des manifestations allergiques.
Pneumallergène : Allergène capable de déclencher, lorsqu’il est inhalé, des réactions allergiques au niveau de l’appareil respiratoire.
Probiotique : Selon une définition internationalement reconnue, les probiotiques sont des micro-organismes vivants qui, lorsqu’administrés en quantité adéquate, produisent un effet bénéfique pour la santé. Ce sont le plus souvent des bactéries utilisées pour fabriquer des laits fermentés (comme les yaourts) qui comprennent le genre Acidophilus, mais de plus en plus souvent le genre Bifidobacterium, bactérie intestinale bien adaptée dans ce milieu et induisant des effets physiologiques démontrés.
Trophallergène : Antigène absorbé par voie digestive et capable de déclencher une réaction immunologique.